Τι είναι;
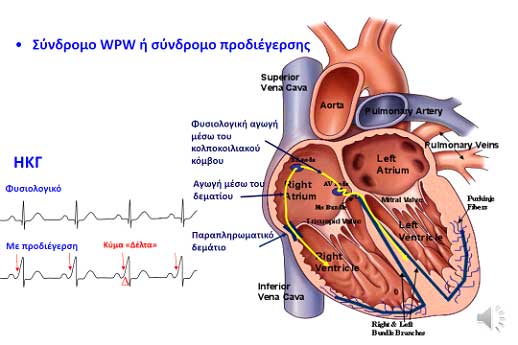
Στις ταχυκαρδίες αυτές ο γενεσιουργός παράγοντας είναι ένα παραπληρωματικό δεμάτιο. Φυσιολογικά μεταξύ κόλπων και κοιλιών υπάρχει μία μόνο οδός ηλεκτρικής επικοινωνίας ο κολποκοιλιακός κόμβος και το δεμάτιο του His (βλ. το ηλεκτρικό σύστημα της καρδιάς). Κάποια όμως άτομα, που κατά τα άλλα συνήθως έχουν εντελώς φυσιολογική καρδιά, έχουν μια επιπλέον ηλεκτρική σύνδεση των κόλπων με τις κοιλίες σαν ένα μικρό επιπλέον καλώδιο.
Η επιπλέον αυτή κολποκοιλιακη σύνδεση (το παραπληρωματικό ή έκτοπο δεμάτιο) είναι συνήθως ένα εμβρυικό υπόλειμμα που έχει προέλθει κατά τη διάρκεια της εμβρυϊκής ανάπτυξης της καρδιάς. Μπορεί να εξαφανιστεί κατά τη διάρκεια της παιδικής ή εφηβικής ηλικίας, όμως μπορεί να παραμένει σε όλη την ενήλικη ζωή, αν δεν υπάρξει αντιμετώπιση.
Η ύπαρξη των παραπληρωματικών δεματίων μπορεί εύκολα να αναγνωριστεί με ένα απλό ηλεκτροκαρδιογράφημα (εκτός από τις περιπτώσεις των κεκρυμμένων δεματίων). Εάν συνυπάρχουν και συμπτώματα τότε μιλάμε για το σύνδρομο μιλάμε για το σύνδρομο Wolff – Parkinson –White ή σύνδρομο WPW, που πήρε το όνομά του από τους καρδιολόγους Louis Wolff (1898 – 1972), John Parkinson (1885 – 1976) και Paul Dudley White (1886 – 1973) που περιέγραψαν πλήρως αυτήν την ιατρική οντότητα το 1930.
Μηχανισμός αρρυθμιών
Η ηλεκτρική αυτή σύνδεση, το παραπληρωματικό δεμάτιο δεν έχει την ικανότητα να φρενάρει τα ηλεκτρικά ερεθίσματα από τους κόλπους στις κοιλιές όπως ο κολποκοιλιακός κόμβος αλλά αντίθετα άγει τα ερεθίσματα με μεγάλη ταχύτητα.
Όταν λοιπόν ο ρυθμός είναι φυσιολογικός (φλεβοκομβικός), τότε οι κοιλίες, όπως λέμε, προδιεγείρονται γιατί το ηλεκτρικό ερέθισμα φτάνει σε αυτές πιο γρήγορα από ότι φτάνει διαμέσου του φυσιολογικού συστήματος αγωγής, δηλαδή του κολποκοιλιακού κόμβου. Γι’ αυτό πολλές φορές, το σύνδρομο WPW αναφέρεται και ως σύνδρομο προδιέγερσης.
Το φαινόμενο της προδιεγερσης τον κοιλιών είναι εμφανές στο καρδιογράφημα σαν μία βραδεία άνοδος στην φυσιολογικά απότομη απόκλιση του επάρματος QRS (βλ ηλεκτροκαρδιογράφημα) που αντιπροσωπεύει τη διέγερση των κοιλιών. (εικόνα 1)
Η ύπαρξη δύο κολποκοιλιακών συνδέσεων προσφέρει το έδαφος για δημιουργία κυκλωμάτων επανεισόδου και επομένως για δημιουργία ταχυκαρδιών.
Η συνηθέστερη από τις ταχυκαρδίες που παράγονται σε ασθενείς με παραπληρωματικά δωμάτια είναι η ορθόδρομη κολποκοιλιακή ταχυκαρδία επανεισόδου. Σε αυτήν, το ηλεκτρικό ερέθισμα κατέρχεται από τους κόλπους στις κοιλίες διαμέσου του φυσιολογικού συστήματος αγωγής και ανέρχεται από τις κοιλιές προς τους κόλπους διαμέσου του δεματίου. Τα δεμάτια μπορούν να άγουν το ερέθισμα και ανάδρομα, δηλαδή από τις κοιλιές προς τους κόλπους. Αυτή η συνεχιζόμενη περιστροφική και γρήγορη κίνηση του ηλεκτρικού καρδιακού ερεθίσματος είναι η αιτία της ταχυκαρδίας. Το κύκλωμα αυτό, πολύ σπανιότερα, μπορεί να λειτουργήσει και με την αντίστροφη πορεία του ερεθίσματος, δηλαδή κάθοδος από το δεμάτιο και άνοδος ανάδρομα διαμέσου του φυσιολογικού συστήματος αγωγής. Σε αυτή την περίπτωση μιλάμε για αντίδρομη κολποκοιλιακή ταχυκαρδία επανεισόδου. (βλ. βίντεο).
Υπάρχουν περιπτώσεις που το ίδιο το δεμάτιο δεν συμμετέχει στον μηχανισμό της ταχυκαρδίας, αλλά για παράδειγμα, μία υπερκοιλιακή ταχυκαρδία μπορεί να την μεταφέρει στις κοιλιές με πολύ γρήγορο ρυθμό, καθώς, όπως είπαμε, τα δεμάτια δεν διαθέτουν το φυσιολογικό φρένο που διαθέτει ο κολποκοιλιακός κόμβος. Αυτή η ταχύτητα στην μεταφορά (αγωγή) των ερεθισμάτων μπορεί να κάνει τα δεμάτια επικίνδυνα, προκαλώντας ακόμη και ταχυκαρδίες που απειλούν τη ζωή. Όσο πιο γρήγορα μπορεί ένα δεμάτιο να μεταφέρει ερεθίσματα, τόσο πιο επικίνδυνο είναι. Δεμάτια που μπορούν να μεταφέρουν πάνω από 250 ερεθίσματα το λεπτό (έχουν, όπως πιο επιστημονικά λέμε, μικρή ανερέθιστη περίοδο) θεωρούνται αρκετά επικίνδυνα. Αντίθετα, δεμάτια που μεταφέρουν πολύ λιγότερα ερεθίσματα στο λεπτό (έχουν μεγάλη ανερέθιστη περίοδο), θεωρούνται γενικά ακίνδυνα. Βέβαια, η ανερέθιστη περίοδος του δεματίου είναι κάτι που μπορεί να μην είναι απόλυτα σταθερό και να μεταβάλλεται ανάλογα με τις συνθήκες (πχ. μειώνεται κατά την άσκηση). Όμως, μία εικόνα για την ανερέθιστη περίοδο του δεματίου μπορούμε να έχουμε με αναίμακτες εξετάσεις όπως το ηλεκτροκαρδιογράφημα, η δοκιμασία κοπώσεως και το Holter ρυθμού ή τελικά με επεμβατικές εξετάσεις όπως η ηλεκτροφυσιολογική μελέτη. Κατά αυτό τον τρόπο, μπορούμε να βγάλουμε συμπεράσματα για την επικινδυνότητα του δεματίου να προκαλέσει μία πολύ σοβαρή αρρυθμία.
Εάν λοιπόν έχουμε ένα επικίνδυνο δεμάτιο, με δυνατότητα γρήγορης αγωγής των ερεθισμάτων προς τις κοιλιές και συμβεί μία αρρυθμία στους κόλπους όπως για παράδειγμα κολπική μαρμαρυγή ή κολπικός πτερυγισμός, μπορεί να μεταφερθούν υπέρμετρα γρήγορα ερεθίσματα προς τις κοιλιές και αυτό να καταλήξει σε μία επικίνδυνη ταχυκαρδία που μπορεί ακόμα και να μετατραπεί σε κοιλιακή μαρμαρυγή.
Μερικές φορές, τα παραπληρωματικά δεμάτια μπορεί να μην έχουν την δυνατότητα ορθόδρομης αγωγής του ερεθίσματος, δηλαδή από τους κόλπους προς τις κοιλιές, αλλά μόνο ανάδρομης, από τις κοιλίες προς τους κόλπους. Σε αυτές τις περιπτώσεις τα δεμάτια δεν φαίνονται στο καρδιογράφημα ηρεμίας (γι’ αυτό και ονομάζονται κεκρυμμένα δεμάτια), αλλά όμως μπορεί να είναι υπεύθυνα για πρόκληση ορθόδρομης κολποκοιλιακής ταχυκαρδίας επανεισόδου, καθώς όπως αναφέραμε, στο κύκλωμα αυτής της ταχυκαρδίας συμβαίνει μόνο αναδρομή αγωγή από το δεμάτιο.
Σπανιότερες μορφές ταχυκαρδίες από παραπληρωματικά δεμάτια
Ταχυκαρδίες από ίνες Mahaim. Πρόκειται για δεμάτια που βρίσκονται συνήθως μεταξύ του δεξιού κόλπου και της δεξιάς κοιλίας, στον τριγλωχινικό δακτύλιο και σε αντίθεση με τα συνήθη δεμάτια, διαθέτουν κάποιο είδος «φρένου» στην μεταφορά ερεθισμάτων, όπως και ο κολποκοιλιακός κόμβος. Πολλοί τα αναφέρουν ως «επικουρικός κολποκοιλιακός κόμβος». Τα δεμάτια αυτά (ίνες Mahaim) δεν άγουν ανάδρομα και έτσι μπορεί να δημιουργήσουν μόνο αντίδρομη κολποκοιλιακή ταχυκαρδία επανεισόδου.
Εμμένουσα κομβική αμοιβαία ταχυκαρδία ή ταχυκαρδία PJRT (Permanent Junctional Reciprocating Tachycardia). Πρόκειται για μία ταχυκαρδία πού οφείλεται σε ένα κεκρυμμένο παραπληρωματικό δεμάτιο του άγει το ερέθισμα μόνο ανάδρομα και μάλιστα με καθυστέρηση («φρένο»). Η κατάσταση αυτή είναι υπεύθυνη για πολύ συχνά επεισόδια ταχυκαρδίας, ακόμα και ακατάπαυστη (μόνιμη) ταχυκαρδία σε παιδιά και νέους ενήλικες. Μερικές φορές, αν δεν αντιμετωπιστεί, μπορεί να οδηγήσει λόγω ταχυμυοκαρδιοπάθειας σε καρδιακή ανεπάρκεια.
Συμπτώματα
Τα συμπτώματα των ταχυκαρδιών σε ασθενείς με παραπληρωματικά δεμάτια είναι παρόμοια με των άλλων υπερκοιλιακών ταχυκαρδιών και περιλαμβάνουν:
- αίσθημα παλμών
- αίσθημα δύσπνοιας
- μειωμένη αντοχή στην κόπωση
- θωρακικά ενοχλήματα
- αδυναμία
- ζάλη
- συχνουρία
- σε σπανιότερες περιπτώσεις λιποθυμία – συγκοπή, ειδικά όταν έχουμε ταχυκαρδίες με υπέρμετρα μεγάλη καρδιακή συχνότητα
Πολλές φορές τα άτομα με παραπληρωματικό δεμάτιο και εμφανές δεμάτιο στο ηλεκτροκαρδιογράφημα, είναι ασυμπτωματικά (ασυμπωματικό WPW) διότι ποτέ δεν έχουν εκδηλώσει κάποιο επεισόδιο ταχυκαρδίας. Αυτό όμως, δεν σημαίνει ότι δεν έχουν κίνδυνο να πάθουν στο μέλλον κάποιο αρρυθμικό επεισόδιο, που μάλιστα να είναι και σοβαρό. Εδώ θα βοηθήσει η εκτίμηση, από τον καρδιολόγο, της επικινδυνότητας με τη χρήση αναίμακτων ή και επεμβατικών εξετάσεων (βλ. πρόγνωση-διαστρωμάτωση κινδύνου)
Αίτια
Όπως προείπαμε, οι ταχυκαρδίες σε ασθενείς με παραπληρωματικά δωμάτια οφείλονται στη συγγενή παραμονή μιας επιπλέον κολποκοιλιακής σύνδεσης, στη συντριπτική πλειονότητα των περιπτώσεων σε ασθενείς με φυσιολογική καρδιά, χωρίς άλλα καρδιολογικά προβλήματα.
Πολύ σπανιότερα, μπορεί η ύπαρξη παραπληρωματικού δεματίου να συνδυάζεται με κάποιες σπάνιες καρδιακές παθήσεις όπως: ανωμαλία Epstein (συγγενής ανωμαλία κατά την οποία η τριγλώχινα βαλβίδα είναι μετατοπισμένη προς την δεξιά κοιλία), συγγενώς διορθωμένη μετάθεση των μεγάλων αγγείων, διατατική μυοκαρδιοπάθεια, υπερτροφική μυοκαρδιοπάθεια.
Διάγνωση
Η διάγνωση του συνδρόμου γίνεται από το ηλεκτροκαρδιογράφημα. Συνήθως, στους ασθενείς με εμφανές δεμάτιο η διάγνωση γίνεται από την παιδική ηλικία με το πρώτο ηλεκτροκαρδιογράφημα που θα κάνουν. Από τα χαρακτηριστικά του κύματος Δ στο ηλεκτροκαρδιογράφημα μπορεί να αναγνωριστεί και η θέση του δωματίου στην καρδιά. Αυτό πρακτικά θα βοηθήσει στο σχεδιασμό της θεραπείας με κατάλυση.
Στις περιπτώσεις που το δεμάτιο δεν είναι εμφανές (κεκερυμμένο δεματιο), η ύπαρξη του μπορεί να πιθανολογηθεί από την ανάγνωση των ηλεκτροκαρδιογραφημάτων επί ταχυκαρδίας. Συνήθως όμως, η οριστική διάγνωση σε αυτές τις περιπτώσεις γίνεται κατά την ηλεκτροφυσιολογική μελέτη, όπου επιχειρείται και η οριστική θεραπεία με κατάλυση (ablation).
Υπάρχουν και περιπτώσεις που η εμφάνιση της προδιέγερσης (του κύματος Δ) είναι διαλείπουσα, δηλαδή, άλλες φορές υπάρχει στο ηλεκτροκαρδιογράφημα και άλλες όχι. Σε αυτή την περίπτωση η διάγνωση μπορεί να γίνει από μία συνεχή ηλεκτροκαρδιογραφική καταγραφή πχ. Ηolter ρυθμού.
Πρόγνωση – διαστρωμάτωση κινδύνου
Το βασικό ερώτημα στους ασθενείς με ηλεκτροκαρδιογράφημα WPW ή σύνδρομο WPW είναι εάν το δεμάτιο είναι επικίνδυνο για κάποιο σοβαρό αρρυθμικό επεισόδιο. Όπως είπαμε, αυτό μπορεί να εκτιμηθεί μετρώντας την ορθόδρομη ανερέθιστη περίοδο του δεματίου (βλ. ανωτέρω: μηχανισμός αρρυθμιών), που μπορεί να εκτιμηθεί είτε αναίμακτα μέσα (ΗΚΓ, Holtrer ρυθμού, δοκιμασία κοπώσεως) που θα μας δώσουν εμμεσα στοιχεία, είτε με ηλεκτροφυσιολογική μελέτη. Συνήθως, τα αναίμακτα μέσα μπορούν να δώσουν συνηγορητικά στοιχεία για την καλοήθια (μη επικινδυνότητα) των δεματίων και εάν η περίπτωση υψηλού κινδύνου δεν μπορεί να αποκλειστεί πρέπει να γίνεται ηλεκτροφυσιολογική μελέτη. Εάν ένα παραπληρωματικό δεμάτιο που ανακαλύπτεται στην παιδική ηλικία εχει χαρακτήρες μη επικινδυνότητας, τότε αντιμετωπίζεται συντηρητικά ειδικά εάν δεν προκαλεί συμπτώματα. Εάν προκαλεί συμπτώματα (δηλαδή ταχυκαρδίες) τότε η απόφαση για επεμβατική η μη αντιμετώπιση πρέπει να εξατομικεύεται.
Εάν ένα παραπληρωματικό δεμάτιο εκτιμηθεί ως δεμάτιο υψηλού κινδύνου θα πρέπει να αντιμετωπίζεται με κατάλυση ablation.
Αντιμετώπιση
Η αντιμετώπιση μπορεί να διακριθεί στις θεραπευτικές ενέργειες που γίνονται για την άμεση αποκατάσταση ενός επεισοδίου και στη γενικότερη θεραπευτική τακτική.
Η άμεση ανάταξη ενός επεισοδίου ταχυκαρδίας επενεισόδου με συμμετοχή του δεματίου μπορεί να επιτευχθεί με τους λεγόμενους βαγοτονικούς χειρισμούς (κράτημα της αναπνοής, σφίξιμο, βήχας κα.) ή μάλαξη του καρωτιδικού κόλπου. Επίσης, εάν το επεισόδιο επιμένει, μπορεί να χορηγηθούν, συνήθως ενδοφλέβια φάρμακα στο νοσοκομείο όπως: αδενοσίνη ή αντιαρρυθμικά φάρμακα της κατηγορίας Ιa (προκϊναμίδη) ή Ιc (φλεκαϊνίδη). Στις περιπτώσεις που έχουμε κολπική μαρμαρυγή, κολπικό πτερυγισμό με κάθοδο των ερεθισμάτων από το δεμάτιο, ή ακόμη και πολύ γρήγορη, μη ανεκτή ταχυκαρδία, μπορεί να απαιτηθεί άμεση ηλεκτρική ανάταξη.
Σε ότι αφορά τη γενικότερη αντιμετώπιση αυτή εξαρτάται από τη συχνότητα των επεισοδίων, τη βαρύτητα των συμπτωμάτων, την ηλικία του ασθενούς, την επικινδυνότητα του δεματίου, όπως ακόμα και από τη θέση του δεματίου και πόσο κοντά βρίσκεται στο φυσιολογικό σύστημα αγωγής, ώστε να μη διακυβευθεί η ακεραιότητα του τελευταίου αν επιχειρηθεί κατάλυση.
Η κατάλυση (ablation) θεωρείται η θεραπεία εκλογής για τις περισσότερες των περιπτώσεων, καθώς αποτελεί μόνιμη και οριστική θεραπεία, χωρίς να απαιτείται στο μέλλον οιαδήποτε άλλη θεραπευτική παρέμβαση. Μία εκ των επιφυλάξεων για την κατάλυση, είναι εάν το δωμάτιο βρίσκεται κοντά στο φυσιολογικό σύστημα αγωγής, οπότε θεωρητικά, υπάρχει κίνδυνος προκλήσης ιατρογενούς βλάβης του, που μπορεί, αν δεν αποκατασταθεί, θα οδηγήσει στην εμφύτευση βηματοδότη.
Ωστόσο, υπάρχουν και περιπτώσεις στις οποίες η συντηρητική αγωγή είναι προτιμότερη:
- μικρή ηλικία του ασθενούς
- μικρή ηλικία του ασθενούς σε συνδυασμό με θέση του δεματίου κοντά στο φυσιολογικό σύστημα αγωγής
- μικρή σωματική διάπλαση του νεαρού ασθενούς
Εάν, παρόλα αυτά, υπάρχουν στοιχεία σοβαρής επικινδυνότητας ή ήδη εκδηλωμένων σοβαρών συμπτωμάτων τότε η κατάλυση μπορεί να επιχειρηθεί ακόμη και σε μικρή ηλικία.
Επίσης, αναφορικά με τη θέση του δωματίου, σε έμπειρα χέρια, η κατάλυση είναι ασφαλής, ακόμα και αν το δεμάτιο βρίσκεται πολύ κοντά στο φυσιολογικό σύστημα αγωγής (προσθιοδιαφραγματικά, μεσοδιαφραγματικά και ιδίως παρα-Ηis δωμάτια). Σε αυτές τις περιπτώσεις, παρότι η συνήθης κατάλυση με ρεύμα ραδιοσυχνότητας (RF ablation) είναι ασφαλής, αν κρίνεται για λόγους μεγαλύτερης ασφάλειας, μπορεί να χρησιμοποιηθεί και κατάλυση με κρυοενέργεια (cryo-ablation).
Αναφορικά προς την φαρμακευτική αγωγή, συνήθως την χρησιμοποιούμε όταν υπάρχουν επιφυλάξεις, για λόγους που προαναφέραμε, στη διενέργεια της κατάλυσης. Η φαρμακευτική αγωγή περιλαμβάνει γνωστά αντιαρρυθμικά φάρμακα όπως προπαφαινόνη, φλεκαϊνίδη, σοταλόλη, αμιωδαρόνη.
