Τι είναι;
Αιφνίδιος καρδιακός θάνατος ορίζεται ως ο θάνατος που συμβαίνει απροσδόκητα εντός 1 ώρας από την έναρξη των συμπτωμάτων (αν υπάρχουν μάρτυρες) ή, εάν δεν υπάρχουν μάρτυρες του συμβάντος, εντός 24 ωρών από τη στιγμή που το άτομο ήταν προηγούμενα χωρίς συμπτώματα, ελλείψει μιας προφανούς μη καρδιακής αιτίας θανάτου.
Παρά τη σημαντική επιστημονική πρόοδο που έχει συντελεστεί τα τελευταία χρόνια, ο αιφνίδιος καρδιακός θάνατος παραμένει μεταξύ των κυριοτέρων αιτιών θανάτου στις δυτικές κοινωνίες, αντιπροσωπεύοντας το 50% όλων των θανατηφόρων καρδιαγγειακών συμβάντων. Το δε κοινωνικό κόστος είναι δυσβάστακτο, αν ληφθεί υπόψη ότι σε μεγάλο ποσοστό προσβάλλονται άτομα στην παραγωγική ηλικία της ζωής τους.
Ο αιφνίδιος θάνατος προέρχεται από ξαφνική αδυναμία της καρδιάς να ανταποκριθεί στο έργο της, κατά τρόπον ώστε τα ζωτικά όργανα και κυρίως ο εγκέφαλος να μην παίρνει το οξυγονωμένο αίμα που χρειάζεται. Εάν σε αυτή τη φάση δεν υπάρχει άμεση ιατρική παρέμβαση για αποκατάσταση του καρδιακού προβλήματος (πχ. ανάταξη κάποιας σοβαρής αρρυθμίας) τότε ο θάνατος επέρχεται μοιραία μέσα σε λίγα λεπτά. Εδώ, για λόγους ορολογίας, θα πρέπει να διακρίνουμε τον αιφνίδιο καρδιακό θάνατο που συχνά αναφέρεται και ως καρδιακή ανακοπή από την περίπτωση της συγκοπής, στην οποία το καρδιακό πρόβλημα που έχει προκαλέσει απώλεια των αισθήσεων λόγω υποαιμάτωσης του εγκεφάλου, αποκαθίσταται από μόνο του με τις αισθήσεις να επανέρχονται αυτόματα.
Ποια είναι τα πρόδρομα συμπτώματα;
Περίπου στο ήμισυ των περιπτώσεων δεν έχουμε αναφορά προειδοποιητικών συμπτωμάτων. Ωστόσο, μπορεί να έχει αναφερθεί θωρακικός πόνος η δυσφορία εάν έχουμε κάποιο αρχόμενο καρδιακό επεισόδιο (πχ. οξύ έμφραγμα, διαχωριστικό ανεύρυσμα αορτής). Ακόμα, μπορεί να υπάρχουν επεισόδια αισθήματος παλμών με συνοδό ζάλη αλλά και μικρής διάρκειας απώλεια συνειδήσεως. Γενικώς, αυτό που θα μας ανησυχήσει ιδιαίτερα και θα μας κάνει να αναζητήσουμε ιατρική μέριμνα, είναι ότι πρόκειται συνήθως για πρωτόγνωρα συμπτώματα που έστω και αν είναι παροδικά δεν αποτελούν μία συνηθισμένη καθημερινή αίσθηση.
Ποια είναι τα αίτια;
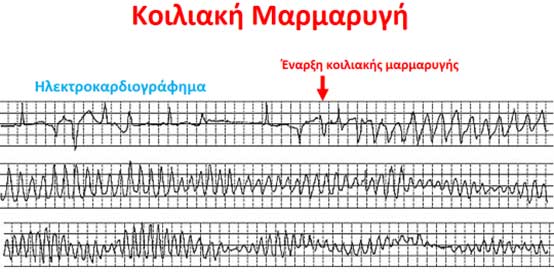
Το άμεσο αίτιο του αιφνίδιου καρδιακού θανάτου είναι μία σοβαρή διαταραχή του καρδιακού ρυθμού (αρρυθμία) που κάνει την καρδιά να χτυπά τόσο γρήγορα (ταχυαρρυθμία) σε σημείο να αδυνατεί παντελώς να ανταποκριθεί στη φυσιολογική της λειτουργία ή σπανιότερα κάνει την καρδιά να συστέλλεται πολύ αργά ή καθόλου (βραδυαρρυθία). Ακόμα είναι δυνατόν ενώ υπάρχει στην καρδιά ηλεκτρική δραστηριότητα, αυτή για διάφορους λόγους, να μην μετατρέπεται σε εύρωστο καρδιακό παλμό (άσφυγμη ηλεκτρική δραστηριότητα). Το κυριότερο αίτιο της καρδιακής ανακοπής είναι μία αρρυθμία που ονομάζεται κοιλιακή μαρμαρυγή. Στην κοιλιακή μαρμαρυγή η καρδιακή συχνότητα μπορεί να μετράται 300-500 παλμούς/λεπτό, όμως η καρδιακή συστολή, δηλαδή οι καρδιακοί παλμοί, είναι εξαιτίας αυτής της ταχύτητας, τόσο αναποτελεσματικοί, που κάνουν την καρδιά στην ουσία να μη λειτουργεί καθόλου οδηγώντας μοιραία στο θάνατο εάν φυσικά δεν υπάρξει άμεση ιατρική παρέμβαση μέσα στα επόμενα λίγα λεπτά.
Καρδιακές καταστάσεις που μπορεί να οδηγήσουν σε αιφνίδιο καρδιακό θάνατο
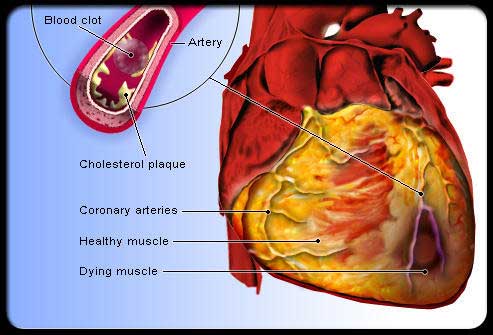
Οξύ έμφραγμα μυοκαρδίου
Στην περίπτωση του οξέος εμφράγματος κάποια από τις αρτηρίες που αρδεύουν την καρδιά με οξυγονωμένο αίμα (στεφανιαία αρτηρία) φράζει απότομα εξαιτίας θρόμβωσης που προκαλείται αμέσως μετά από την ρήξη της αθηρωματικής πλάκας ενός σχηματισμού πάχυνσης που βρίσκεται στο εσωτερικό του αυλού της αρτηρίας. Αυτό έχει σαν αποτέλεσμα η περιοχή της καρδιάς που αιματώνεται από τη συγκεκριμένη αρτηρία να στερείται το οξυγονωμένο αίμα που είναι απαραίτητο για τη λειτουργία των καρδιακών κυττάρων. Μία από τις συνέπειες αυτού του γεγονότος είναι, σε κάποιες περιπτώσεις, η ηλεκτρική αστάθεια της καρδιάς, που μπορεί να οδηγήσει σε απειλητικές για τη ζωή αρρυθμίες.
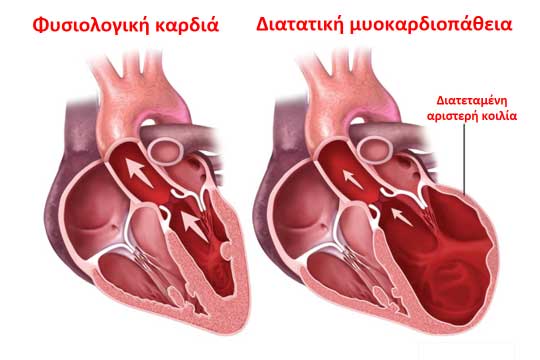
Μυοκαρδιοπάθεια
Με τον όρο μυοκαρδιοπάθεια εννοούμε την βλάβη στον καρδιακό μυ που κάνει την καρδιά να μην συστέλλεται πόσο δυναμικά χρειάζεται. Αυτό μπορεί να προκύψει από διάφορες καταστάσεις όπως παλιό έμφραγμα μυοκαρδίου, οπότε μιλάμε για ισχαιμική μυοκαρδιοπάθεια ή διάταση της καρδιάς από διάφορες άλλες αιτίες εκτός της στεφανιαίας νόσου (πχ. ιωσεις, λοιμώδεις παράγοντες, γενετικά αίτια) οπότε μιλάμε για διατατική ή μη-ισχαιμική μυοκαρδιοπάθεια.
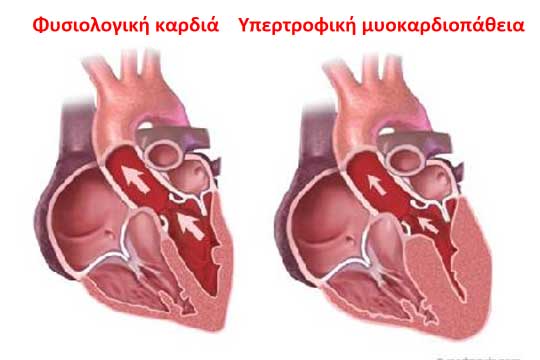
Υπερτροφική μυοκαρδιοπάθεια
Πρόκειται για μία ιδιαίτερη μορφή μυοκαρδιοπάθειας κατά την οποία τα τοιχώματα των κοιλιών της καρδιάς υπερτρέφονται (παχαίνουν) χωρίς αυτό να οφείλεται σε εξωγενείς επιβαρυντικούς παράγοντες (πχ αρρύθμιστη αρτηριακή υπέρταση, υπέρμετρη δυναμική άσκηση). Αυτή η πάχυνση του καρδιακού μυός είναι πολύ σε πολλές περιπτώσεις υπεύθυνη για την απορρύθμιση της ηλεκτρικής δραστηριότητας της καρδιάς και τη δημιουργία σοβαρών αρρυθμιών.
Βαλβιδικές καρδιοπάθειες
Στις περιπτώσεις αυτές οι βαλβίδες της καρδιάς, δηλαδή οι σχηματισμοί που επιτρέπουν τη ροή του αίματος μόνο προς μία κατεύθυνση, είτε ανεπαρκούν (επιτρέπουν παλινδρόμηση αίματος) είτε στενεύουν (εμποδίζουν την κανονική διέλευση του αίματος). Σε σοβαρές περιπτώσεις όπου η καρδιά εξαιτίας βαλβιδικής δυσλειτουργίας έχει φτάσει να δέχεται υπερβολικό στρες, υπάρχει η πιθανότητα εμφάνισης σοβαρών αρρυθμιών.
Συγγενείς καρδιακές νόσοι
Πολλές φορές ο αιφνίδιος θάνατος σε παιδιά ή σε εφήβους οφείλεται σε συγγενείς καρδιοπάθειες δηλαδή σε δομικές ανατομικές ανωμαλίες της καρδιάς οι οποίες υπάρχουν κατά τη γέννηση. Ακόμα και οι ενήλικοι οι οποίοι έχουν χειρουργηθεί σε παιδική ηλικία για κάποιες συγγενείς καρδιακές παθήσεις, πιθανόν διατρέχουν κίνδυνο αιφνίδιου θανάτου.
Κληρονομικά πρωτοπαθή αρρυθμικά σύνδρομα
Σε κάποια άτομα το πρόβλημα που προκαλεί την σοβαρή αρρυθμία δεν έχει να κάνει με δυσλειτουργία του καρδιακού μυός ή των βαλβίδων, αλλά είναι αμιγώς ηλεκτρικό. Σε αυτήν την κατηγορία περιλαμβάνονται οι ασθενείς με κληρονομικά πρωτοπαθή αρρυθμικά σύνδρομα, που μερικές φορές αναφέρονται ως καναλοπάθειες ή ηλεκτρικά καρδιακά νοσήματα. Πρόκειται για γενετικές διαταραχές που προκαλούν ηλεκτρική αστάθεια και σοβαρές καρδιακές αρρυθμίες. Εδώ περιλαμβάνονται το σύνδρομο Βrugada, το σύνδρομο μακρού QT διαστήματος (Long QT syndrome), το σύνδρομο βραχέως QT διαστήματος (Short QT syndrome), το σύνδρομο πρώιμης επαναπολώσεως και η κατεχολαμινεργική πολύμορφη κοιλιακή ταχυκαρδία (Catecholaminergic polymorphic ventricular tachycardia ή CPVT).
Εκτός από τις καναλοπάθειες στα ηλεκτρικά νοσήματα μπορεί να περιληφθεί και το σύνδρομο Wolff-Parkinson-White (WPW). Σε αυτό το σύνδρομο υπάρχει εκ γενετής μία επιπλέον ηλεκτρική σύνδεση των κόλπων με τις κοιλιές της καρδιάς, το λεγόμενο παραπληρωματικό δεμάτιο, που μπορεί να αναφέρεται και ως επιπλέον «καλώδιο». Αυτή η ηλεκτρική σύνδεση μπορεί να είναι υπεύθυνη για τη δημιουργία διαφόρων κυκλωμάτων αρρυθμιών, η πιο σοβαρή από τις οποίες μπορεί να είναι η ταχεία διαβίβασή των ερεθισμάτων μιας κολπικής ταχυαρρυθμίας (πχ. κολπικής μαρμαρυγής) από τους κόλπους στις κοιλιές. Σε αυτή την περίπτωση οι κοιλίες συσπώνται με υπέρμετρα μεγάλη συχνότητα με τελικό αποτέλεσμα την κοιλιακή μαρμαρυγή και το θάνατο. Ευτυχώς αυτή η πιθανότητα είναι μικρή στους ασθενείς με σύνδρομο WPW, πλην όμως είναι τόσο σοβαρή που δεν θα πρέπει να είναι αμελητέα στην εκτίμηση του αρρυθμικού κινδύνου.
Παράγοντες κινδύνου
Από τη στιγμή που το 80% των αιφνιδίων καρδιακών θανάτων συμβαίνει σε έδαφος στεφανιαίας νόσου, γίνεται κατανοητό ότι οι παράγοντες κινδύνου για στεφανιαία νόσο είναι ταυτόχρονα και παράγοντες κινδύνου για αιφνίδιο καρδιακό θάνατο.
- Κάπνισμα
- Οικογενειακό ιστορικό στεφανιαίας νόσου
- Υψηλή αρτηριακή πίεση
- Υψηλά επίπεδα χοληστερόλης αίματος
- Σακχαρώδης διαβήτης
- Παχυσαρκία και καθιστική ζωή
Άλλοι πιθανοί παράγοντες κινδύνου είναι:
- Ιστορικό προηγούμενης καρδιακής ανακοπής
- Χαμηλό κλάσμα εξωθήσεως της αριστεράς κοιλίας, δηλαδή ≤ 40%
- Οικογενειακό ιστορικό αιφνιδίου καρδιακού θανάτου
- Χρήση φαρμάκων και ουσιών όπως κοκαΐνη, αμφεταμίνες ή και άλλες παράνομες ουσίες
- Κατάχρηση αλκοόλ
- Το ανδρικό φύλο
- και προφανώς η ύπαρξη στο ιατρικό ιστορικό όλων εκείνων των καρδιακών καταστάσεων και νόσων που, όπως αναφέρθηκε ανωτέρω, αιτιολογικά μπορεί να σχετίζονται με τον αιφνίδιο καρδιακό θάνατο.
Αιφνίδιος θάνατος σε αθλητές

Το αν ο κίνδυνος για αιφνίδιο θάνατο είναι μεγαλύτερος στους αθλητές δεν έχει ακόμα ξεκαθαριστεί από τις επιδημιολογικές μελέτες. Σειρές από την Πάντοβα της Ιταλίας είχαν αναφέρει ότι όντως υπάρχει μεγαλύτερος κίνδυνος, όμως αυτά τα ευρήματα δεν επιβεβαιώνονται από άλλες επιδημιολογικές μελέτες στην Ευρώπη και στην Αμερική.
Ωστόσο, είναι κοινά αποδεκτό ότι τα άτομα, στα οποία μέσω του προαθλητικού ελέγχου ανευρίσκεται κάποια καρδιακή πάθηση, δυνητικά υπεύθυνη για αιφνίδιο θάνατο, θα πρέπει να σταματούν τουλάχιστον τον ανταγωνιστικό αθλητισμό, σε μια προσπάθεια αυτός ο κίνδυνος να μειωθεί. Η στρατηγική αυτή, εφαρμοζόμενη επί σειρά ετών στην Ιταλία φαίνεται να μείωσε το ποσοστό των αιφνίδιων θανάτων κατά τη διάρκεια της άθλησης από 3,6 ανά 100.000 άτομα ετησίως, πριν 2 δεκαετίες, σε 0,4 ανά 100.000 άτομα ετησίως, σήμερα.
Όμως, ποιος πρέπει να είναι ο προαθλητικός έλεγχος; Στη χώρα μας έχει ιδιαίτερα κατά τα τελευταία χρόνια, παγιωθεί η τακτική του να γίνεται σε όλους όσους ασχολούνται με τον αθλητισμό, σε παιδική ή και μεγαλύτερη ηλικία, καρδιολογική εξέταση και ηλεκτροκαρδιογράφημα και πιθανόν, αν χρειαστεί (κάτι που πρακτικά γίνεται στους περισσότερους) και υπερηχογράφημα καρδιάς.
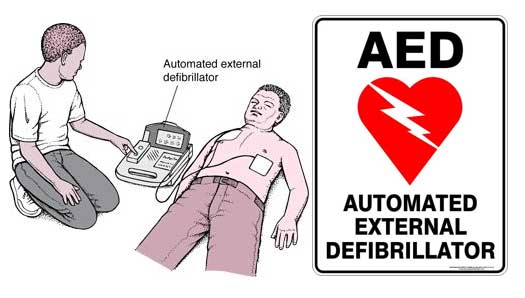
Ένα άλλο σημείο, στο οποίο θα πρέπει να δοθεί ίσης βαρύτητας σημασία με τον προαθλητικό έλεγχο, είναι η ύπαρξη αυτόματων εξωτερικών απινιδωτών (ΑΕD) (τι είναι;) στους αθλητικούς χώρους. Μία τέτοια συσκευή, τοποθετημένη σε ένα εμφανές σημείο, περίπου όπως ένας πυροσβεστήρας, μπορεί να σώσει μία ζωή, όταν παραστεί ανάγκη. Είναι εύκολη στη χρήση με ελάχιστη εκπαίδευση και πιθανόν, κατά τη γνώμη μας, είναι πολυτιμότερη η παρουσία αυτής της συσκευής στους αθλητικούς χώρους παρά του ίδιου του γιατρού.
Διαγνωστική διερεύνηση
Στους ασθενείς που ανένηψαν από επεισόδιο αιφνιδίου καρδιακού θανάτου πρέπει να γίνει ενδελεχής διαγνωστική διερεύνηση για να αποκαλυφθεί το αίτιο, καθώς επίσης και να και να εκτιμηθεί επακριβώς ο κίνδυνος, ώστε να ληφθούν όλα εκείνα τα μέτρα που θα αποτρέψουν την επανάληψη ενός τέτοιου επεισοδίου στο μέλλον.
Τα διαγνωστικά εργαλεία που θα χρησιμοποιήσουμε περιλαμβάνουν:
Το ηλεκτροκαρδιογράφημα (ΗΚΓ): Αν και εξέταση παλιά που χρονολογείται πλέον των 100 ετών, είναι σημαντικό διαγνωστικό εργαλείο που μπορεί να μας δώσει αρχικά τις κατευθύνσεις για τη σωστή ανάγνωση του περιστατικού. Έτσι μπορούν από το ηλεκτροκαρδιογράφημα να διαγνωστούν: οξύ έμφραγμα, παράταση του QT διαστήματος, ηλεκτρολυτικές διαταραχές κα.
Εξετάσεις αίματος: Μπορούν να μας δείξουν ηλεκτρολυτικές, μεταβολικές, ορμονολογικές διαταραχές, όπως επίσης την εκδήλωση ενός οξέος εμφράγματος (αύξηση καρδιακών δεικτών όρου: καρδιακά ένζυμα, τροπονίνη) ή μιας οξείας λοίμωξης που γενικά επιβαρύνει την κατάσταση.
Απεικονιστικές εξετάσεις:
Μπορεί να περιλαμβάνουν: ακτινογραφία θώρακος, υπερηχοκαρδιογράφημα καρδιάς, μαγνητική τομογραφία καρδιάς, σπινθηρογράφημα αιμάτωσης μυοκαρδίου (σπινθηρογράφημα με θάλιο). Ο σκοπός των απεικονιστικών εξετάσεων είναι να μας δείξουν τοίχων δομικές καρδιακές ανωμαλίες ή την αποκάλυψη ισχαιμίας του μυοκαρδίου.
Άλλες διαγνωστικές εξετάσεις:
Η στεφανιογραφία. Είναι η gold standard εξέταση για την αποκάλυψη στενώσεων στις στεφανιαίες αρτηρίες.
Η ηλεκτροφυσιολογική μελέτη. Είναι μία εξέταση που γίνεται με την εισαγωγή μικροσκοπικών ηλεκτροδίων, των καθετήρων, σε συγκεκριμένες θέσεις στο εσωτερικό της καρδιάς. Κατ’ αυτήν, μελετάμε το ηλεκτρικό σύστημα της καρδιάς αλλά και την δυνατότητα που έχει το καρδιακό υπόστρωμα να συντηρήσει επικίνδυνες για τη ζωή ταχυαρρυθμίες. Σπανίως χρειάζεται σε περιπτώσεις επεισοδίων που τεκμηριωμένα οφείλονταν σε σοβαρή κοιλιακή ταχυαρρυθμία (πχ. κοιλιακή ταχυκαρδία ή μαρμαρυγή). Κάποιες φορές μπορεί να γίνει για να επιβεβαιώσει τη διάγνωση ή να εκτιμηθεί ο κίνδυνος εμφάνισης σοβαρών κοιλιακών ταχυαρρυθμιών.
Άμεση αντιμετώπιση
Τα περισσότερα επεισόδια αιφνιδίου καρδιακού θανάτου συμβαίνουν εκτός νοσοκομείου. Σε αυτές τις περιπτώσεις η άμεση καρδιοπνευμονική αναζωογόνηση (ΚΑΡΠΑ) είναι απόλυτα απαραίτητη για να υπάρξουν ελπίδες διάσωσης. Ο στόχος της καρδιοπνευμονικής αναζωογόνησης είναι να διατηρηθεί μία στοιχειώδης ροή οξυγονωμένου αίματος προς τα ζωτικά όργανα, έτσι ώστε μέσα στο επόμενο χρονικό διάστημα, να σχηματισθεί μία ζωτική γέφυρα μέχρι να είναι διαθέσιμη πιο εξειδικευμένη επείγουσα θεραπεία.
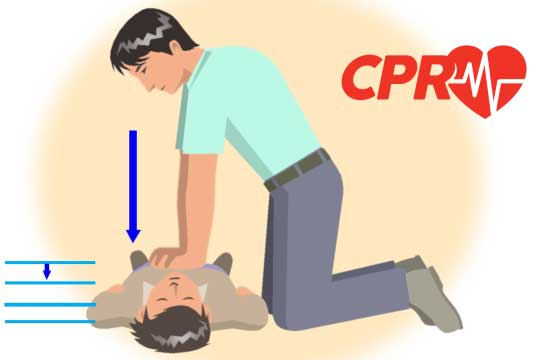
Εάν βρεθούμε μάρτυρες ενός τέτοιου επεισοδίου και δεν ξέρουμε καρδιοπνευμονική αναζωογόνηση το πρώτο που πρέπει να κάνουμε είναι να ζητήσουμε βοήθεια καλώντας το 166. Εάν το άτομο δεν αναπνέει πρέπει να αρχίσουμε να πιέζουμε δυνατά και γρήγορα το θώρακα με ένα ρυθμό 100 με 120 συμπιέσεις το λεπτό. Αυτό πρέπει να γίνεται μέχρι να βρεθεί ένας αυτόματος εξωτερικός απινιδωτής (automated external defibrillator – AED) ή μέχρι να έρθει πιο εξειδικευμένη βοήθεια.
Πως κάνουμε ΚΑΡΠΑ;
Εάν τύχει να αντιμετωπίσουμε ένα τέτοιο περιστατικό πρέπει να ακολουθήσουμε με τη σειρά τα παρακάτω λογικά βήματα:
- Έχει το άτομο τις αισθήσεις του ή όχι;
- Αν όχι ρωτάμε δυνατά: «Είσαι καλά;»
- Εάν το θύμα δεν απαντά και είναι και άλλο άτομο διαθέσιμο, ο ένας θα πρέπει να καλέσει βοήθεια και ο άλλος να αρχίσει ΚΑΡΠΑ.
- Εάν είναι κάποιος μόνος του και έχει άμεση πρόσβαση σε τηλέφωνο, καλεί βοήθεια και μετά ξεκινά ΚΑΡΠΑ, εκτός εάν το θύμα έχει υποστεί διακοπή της ανάσας από ασφυξία (πχ. πνιγμός), οπότε πρέπει να ξεκινήσει ΚΑΡΠΑ για 1 λεπτό και μετά να καλέσει βοήθεια.
- Εάν είναι κάποιος μόνος του και το θύμα είναι παιδί κάνει ΚΑΡΠΑ για 2 λεπτά πριν καλέσει βοήθεια ή χρησιμοποιήσει τον εξωτερικό απινιδωτή (AED).
- Ξεκινάμε καρδιακές συμπιέσεις (δες τον σωστό τρόπο: Εικόνα) με ρυθμό 100 με 120 συμπιέσεις το λεπτό
- Αν δεν γνωρίζουμε ΚΑΡΠΑ συνεχίζουμε έτσι μέχρι να έρθει βοήθεια
Εάν έχουμε εκπαιδευτεί στην ΚΑΡΠΑ μετά από 30 συμπιέσεις κάμπτουμε προσεκτικά το κεφάλι προς τα πίσω και ανασηκώνοντας το πιγούνι κρατάμε ανοιχτούς τους αεραγωγούς για να ελέγξουμε αν υπάρχει δική του αναπνοή (όχι πάνω από 10 δευτερόλεπτα) και αν δεν υπάρχει δίνουμε 2 αναπνοές διάσωσης κοιτάζοντας ότι παράλληλα ο θώρακας εκπτύσσεται. Κρατώντας κλειστά τα ρουθούνια του θύματος με τα δάκτυλά μας, δίνουμε την πρώτη αναπνοή διάσωσης – διάρκειας ενός δευτερολέπτου, προσέχοντας την έκπτυξη του θώρακα. Εάν όντως εκπτύσσεται ο θώρακας, δίνουμε και τη δεύτερη αναπνοή διάσωσης. Εάν δεν εκπτύσσεται τροποποιούμε τη θέση του κεφαλιού και τότε δίνουμε τη δεύτερη αναπνοή διάσωσης. - Εάν το θύμα είναι παιδί και δεν αρχίζει να κινείται μετά από την επανάληψη πέντε κύκλων (περίπου δύο λεπτά ΚΑΡΠΑ) εφαρμόζουμε τον αυτόματο εξωτερικό απινιδωτή, δίνουμε 1 shock εάν μας ζητηθεί και συνεχίζουμε καρδιακές συμπιέσεις για 2 λεπτά πριν χορηγήσουμε, κατόπιν των οδηγιών από τον ΑΕD, το 2ο shock. Εάν δεν είμαστε εκπαιδευμένοι στη χρήση του ΑΕD μπορούμε να ζητήσουμε τηλεφωνική βοήθεια για οδηγίες στο 166.
- Συνεχίζουμε την ΚΑΡΠΑ μέχρι το άτομο να ανανήψει αποκτώντας συνείδηση ή μέχρι να έρθει βοήθεια.
Μακροπρόθεσμη αντιμετώπιση
Μετά την ανάνηψη από ένα τέτοιο επεισόδιο πρέπει να γίνεται διεξοδική διερεύνηση της αιτίας που το προκάλεσε και εφόσον ανευρεθεί η αιτία, να λαμβάνονται όλα τα μέτρα που θα προφυλάξουν τον ασθενή από τον κίνδυνο του αιφνίδιου θανάτου. Γενικώς, η θεραπεία πρέπει να έχει ως στόχο την όσο το δυνατόν καλύτερη αντιμετώπιση της καρδιακής νόσου της οποίας απότοκος ήταν ο αιφνίδιος θάνατος που απετράπη.
Θα λέγαμε όμως, ότι ανεξάρτητα από την καρδιολογική πάθηση κυρίαρχο ρόλο στη θεραπεία έχει ο εμφυτεύσιμος απινιδωτής. Πρόκειται για μία μικροσκοπική συσκευή με μπαταρία η οποία με μία χειρουργική τομή στην περιοχή κάτω από την κλείδα τοποθετείται σε μία θήκη που σχηματίζουμε κάτω από το υποδόριο. Η συσκευή αυτή συνδέεται με 1 έως 3 ηλεκτρόδια (ανάλογα με τον τύπο) τα οποία διαμέσου των φλεβών καταλήγουν στο εσωτερικό της καρδιάς. Ο απινιδωτής μοιάζει με έναν απλό βηματοδότη και μπορεί να λειτουργεί και αυτός σαν βηματοδότης δίνοντας ερεθίσματα για την πρόκληση καρδιακού παλμού. Παράλληλα, μπορεί να αισθάνεται και να διαβάζει τον καρδιακό ρυθμό και εάν διαπίστωση επικίνδυνη για τη ζωή αρρυθμία, μπορεί να επεμβαίνει άμεσα για να τη σταματήσει.
Αλλά θεραπευτικά μέτρα που μπορεί να ληφθούν:
- Φαρμακευτική αγωγή: οι β-αποκλειστές, οι αναστολείς του μετατρεπτικού ενζύμου της αγγειοτενσίνης, οι ανταγωνιστές των αλατοκορτικοειδών (σπειρονολακτόνη, επλερενονη) ή η αμιωδαρόνη μπορεί κατά περίπτωση να χορηγηθούν.
- Αγγειοπλαστική και εμφύτευση stent εάν υπάρχει στένωση ή έμφραγμα στις στεφανιαίες αρτηρίες
- Αορτοστεφανιαία παράκαμψη (καρδιακό bypass)
- Χειρουργική αποκατάστασης καρδιακής βαλβίδας εάν αυτό ήταν το γενεσιουργό αίτιο
